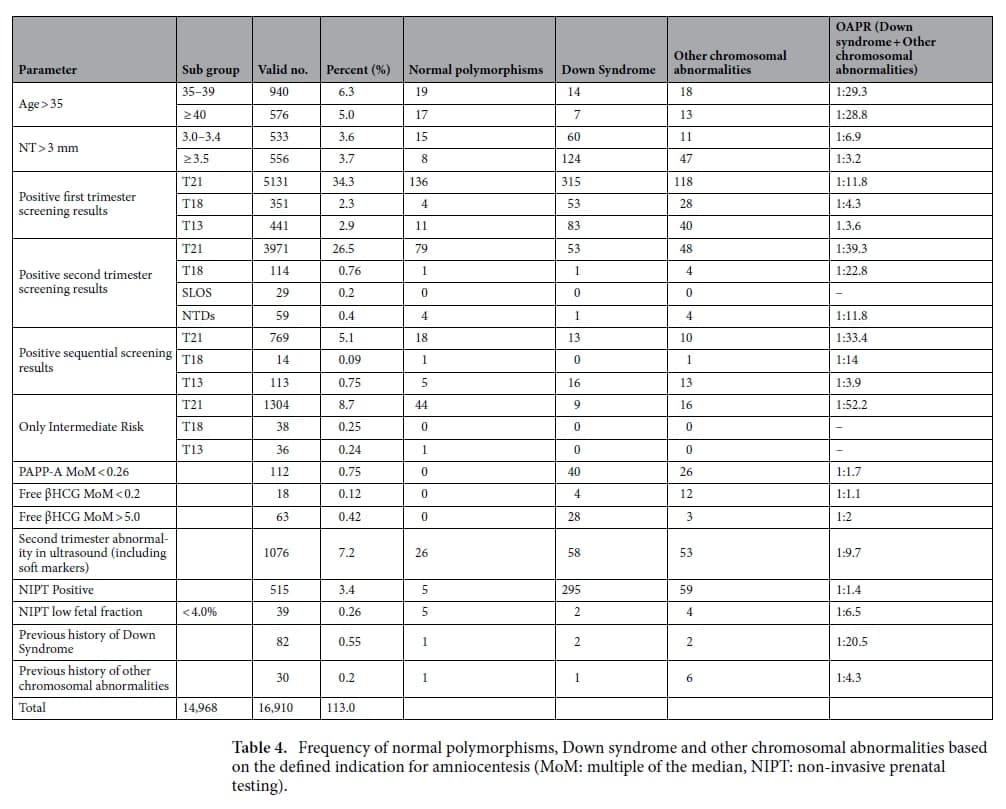
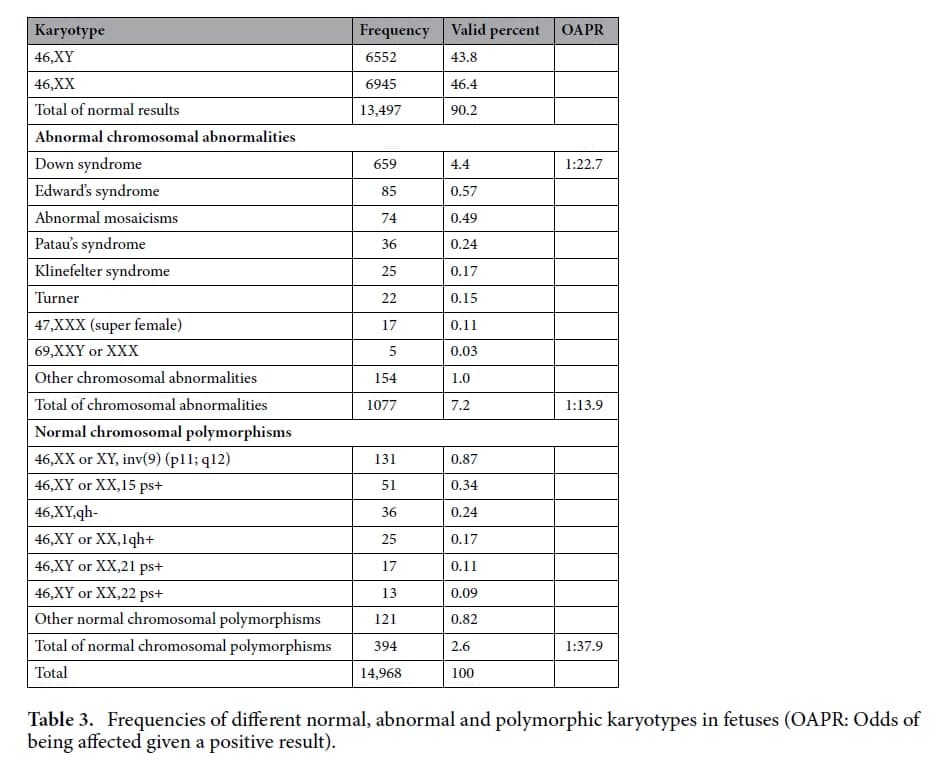
🔻از 14968 بیماری که وارد مطالعه شدند،
1️⃣ 659 نفر مبتلا به سندرم داون بودند (OAPR=1:22.7)
2️⃣ 418 نفر هم سایر اختلالات پاتولوژیک کروموزومی داشته اند (OAPR=1:35.8)
3️⃣ بعبارتی در کل بیماران به ازای هر 13.9 نفری که اندیکاسیون آمنیوسنتز داشته اند، یک نفر یک اختلال کروموزومی پاتولوژیک داشته است (OAPR=1:13.9).
4️⃣ در این مطالعه به ازای هر 3 مورد سندرم دوانی که در آمنیوسنتز تشخیص داده می شود، 2 مورد سایر اختلالات کروموزومی پاتولوژیک تشخیص داده می شود.
5️⃣ بررسی فراوانی اختلالات کروموزومی شایع و غیر شایع در ایران با توجه به حجم نمونه ، به ترتیب عبارتست از:
🔸 سندرم داون،
🔸سندرم ادوارد،
🔸انواع موزائیسم ها،
🔸اختلالات کروموزوم های جنسی
🔸و سندرم پاتو
1️⃣ 659 نفر مبتلا به سندرم داون بودند (OAPR=1:22.7)
2️⃣ 418 نفر هم سایر اختلالات پاتولوژیک کروموزومی داشته اند (OAPR=1:35.8)
3️⃣ بعبارتی در کل بیماران به ازای هر 13.9 نفری که اندیکاسیون آمنیوسنتز داشته اند، یک نفر یک اختلال کروموزومی پاتولوژیک داشته است (OAPR=1:13.9).
4️⃣ در این مطالعه به ازای هر 3 مورد سندرم دوانی که در آمنیوسنتز تشخیص داده می شود، 2 مورد سایر اختلالات کروموزومی پاتولوژیک تشخیص داده می شود.
5️⃣ بررسی فراوانی اختلالات کروموزومی شایع و غیر شایع در ایران با توجه به حجم نمونه ، به ترتیب عبارتست از:
🔸 سندرم داون،
🔸سندرم ادوارد،
🔸انواع موزائیسم ها،
🔸اختلالات کروموزوم های جنسی
🔸و سندرم پاتو
🔻بررسی فراوانی و اثربخشی اندیکاسیون های مختلف درخواست آمنیوسنتز،
1️⃣ مهمترین علت های درخواست آمنیوسنتز:
🔸وجود یک تست غربالگری مثبت سه ماهه اول برای سندرم داون، بعبارتی5131 نفر (34.3%) و با OAPR=1:11.8
🔸وجود یک تست غربالگری مثبت سه ماهه دوم برای سندرم داون، بعبارتی3971 نفر (26.5%) و با OAPR=1:39.3
2️⃣ بیشترین اندیکاسیون های بعدی درخواست آمنیوسنتز:
🔸 سن بالای 35 سال (11.3%)،
🔸 ریسک غربالگری بینابین برای تریزومی 21 (8.7%)،
🔸 وجود سافت مارکر در غربالگری سه ماهه دوم (7.2%)،
3️⃣ کارآمدترین اندیکاسیونهای آمنیوسنتز عبارتند از:
🔸مقدار free BhCG MoM کمتر از 0.2 و با OAPR=1:1.1 (بعبارتی از هر 11 موردی که با این اندیکاسیون برای آمنیوسنتز ارجاع می شود 10 مورد منجر به یک نتیجه آبنورمال کروموزومی می شود)،
🔸وجود یک تست مثبت NIPT و با OAPR=1:1.4
🔸مقدار PAPP-A MoM کمتر از 0.26 و با OAPR=1:1.7
🔸مقدار free BhCG MoM بیشتر از 5.0 و با
OAPR=1:2.0
1️⃣ مهمترین علت های درخواست آمنیوسنتز:
🔸وجود یک تست غربالگری مثبت سه ماهه اول برای سندرم داون، بعبارتی5131 نفر (34.3%) و با OAPR=1:11.8
🔸وجود یک تست غربالگری مثبت سه ماهه دوم برای سندرم داون، بعبارتی3971 نفر (26.5%) و با OAPR=1:39.3
2️⃣ بیشترین اندیکاسیون های بعدی درخواست آمنیوسنتز:
🔸 سن بالای 35 سال (11.3%)،
🔸 ریسک غربالگری بینابین برای تریزومی 21 (8.7%)،
🔸 وجود سافت مارکر در غربالگری سه ماهه دوم (7.2%)،
3️⃣ کارآمدترین اندیکاسیونهای آمنیوسنتز عبارتند از:
🔸مقدار free BhCG MoM کمتر از 0.2 و با OAPR=1:1.1 (بعبارتی از هر 11 موردی که با این اندیکاسیون برای آمنیوسنتز ارجاع می شود 10 مورد منجر به یک نتیجه آبنورمال کروموزومی می شود)،
🔸وجود یک تست مثبت NIPT و با OAPR=1:1.4
🔸مقدار PAPP-A MoM کمتر از 0.26 و با OAPR=1:1.7
🔸مقدار free BhCG MoM بیشتر از 5.0 و با
OAPR=1:2.0
🔸وجود یک سونوی NT بیشتر از 3.5 میلی متر و با OAPR=1:3.2
4️⃣ بدترین اندیکاسیون هم
🔸وجود یک ریسک بینابین برای سندرم داون و با OAPR=1:52.2 می باشد.
5️⃣ به نظر می رسد تست های غربالگری مرحله دوم و تست های ترکیبی ، بدلیل آنکه قسمت اعظم موارد مختل آنوپلوئیدی در سه ماهه اول تشخیص داده می شود و در این مطالعه ، افرادیکه که فقط تست های فوق را انجام داده اند ، قابل تفکیک از بیمارانی که مرحله اول هم انجام داده بودند، نبوده است در کارایی این اندیکاسیون ها تداخل ایجاد کرده است.
6️⃣ همینطور به نظر می رسد که اندیکاسیون هایی نظیر سن بالای 35 سال و سابقه قبلی سندرم داون (برخلاف سابقه قبلی سایر اختلالات کروموزومی که با OAPR=1:4.3 بعنوان یک اندیکاسیون کارآمد محسوب می شود) ، جزو مواردی هستند که بهتر است به تنهایی بعنوان یک اندیکاسیون مستقل مورد استفاده قرار نگیرند.
7️⃣ به همکاران آزمایشگاهی دخیل در غربالگری توصیه می شود که نقاط 0.2 و 5.0 برای free BhCG MoM و 0.26 برای PAPP-A MoM را بعنوان یک نقطه بحران در نظر گرفته و بعد از کنترل دقیق منحنی های کنترل کیفیت و چک Median MoM های تست های فوق در هر ران کاری (در صورت داشتن بیش از 100 نمونه در هر ران کاری)، نسبت به ریپورت این تست ها در محدوده های خارج از آنها، اقدام نمایند.
4️⃣ بدترین اندیکاسیون هم
🔸وجود یک ریسک بینابین برای سندرم داون و با OAPR=1:52.2 می باشد.
5️⃣ به نظر می رسد تست های غربالگری مرحله دوم و تست های ترکیبی ، بدلیل آنکه قسمت اعظم موارد مختل آنوپلوئیدی در سه ماهه اول تشخیص داده می شود و در این مطالعه ، افرادیکه که فقط تست های فوق را انجام داده اند ، قابل تفکیک از بیمارانی که مرحله اول هم انجام داده بودند، نبوده است در کارایی این اندیکاسیون ها تداخل ایجاد کرده است.
6️⃣ همینطور به نظر می رسد که اندیکاسیون هایی نظیر سن بالای 35 سال و سابقه قبلی سندرم داون (برخلاف سابقه قبلی سایر اختلالات کروموزومی که با OAPR=1:4.3 بعنوان یک اندیکاسیون کارآمد محسوب می شود) ، جزو مواردی هستند که بهتر است به تنهایی بعنوان یک اندیکاسیون مستقل مورد استفاده قرار نگیرند.
7️⃣ به همکاران آزمایشگاهی دخیل در غربالگری توصیه می شود که نقاط 0.2 و 5.0 برای free BhCG MoM و 0.26 برای PAPP-A MoM را بعنوان یک نقطه بحران در نظر گرفته و بعد از کنترل دقیق منحنی های کنترل کیفیت و چک Median MoM های تست های فوق در هر ران کاری (در صورت داشتن بیش از 100 نمونه در هر ران کاری)، نسبت به ریپورت این تست ها در محدوده های خارج از آنها، اقدام نمایند.
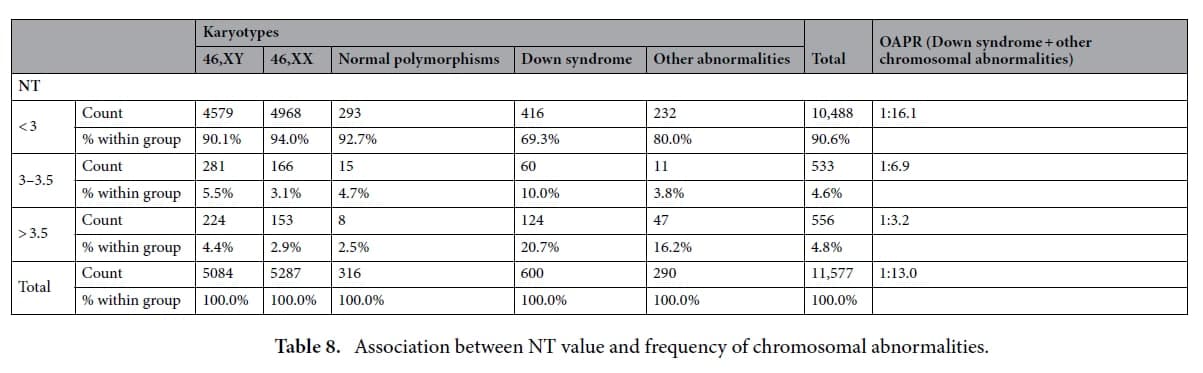
🔻یکی از یافته های مهم در این مطالعه:
1️⃣ 4.6% بیماران ، میزان NT شان بین 3.0 تا 3.4 میلی متر بوده و 4.8% بیماران NT شان بیشتر و مساوی 3.5 میلی متر می باشد.
2️⃣ با افزایش NT میزان بروز اختلالات کروموزومی بصورت معنی داری افزایش می یابد (P<0.001)
3️⃣ ولی واقعیت آن است که در گروهی که NT کمتر از 3 میلی متر داشته اند
🔸92% جنین های کاریوتایپ نرمال
🔸92.7% جنین های که کاریوتایپ نرمال پلی مرفیسم
🔸69.3% جنین های مبتلا به سندرم داون
🔸80.0% جنین های مبتلا سایر اختلالات کروموزومی پاتولوژیک
در این گروه قرار می گیرند.
4️⃣ بعبارتی قسمت اعظم جنین هایی که مشکل اختلالات آنوپلوئیدی دارند، میزان NT شان کمتر از 3 میلی متر می باشد،
5️⃣ بدلیل آنکه تعداد بیمارانی که در گروه NT کمتر از 3 میلی متر قرار می گیرند، تقریباً 9.6 برابر بیمارانی هستند که در گروه NT بیشتر از 3 میلی متر می باشد.
1️⃣ 4.6% بیماران ، میزان NT شان بین 3.0 تا 3.4 میلی متر بوده و 4.8% بیماران NT شان بیشتر و مساوی 3.5 میلی متر می باشد.
2️⃣ با افزایش NT میزان بروز اختلالات کروموزومی بصورت معنی داری افزایش می یابد (P<0.001)
3️⃣ ولی واقعیت آن است که در گروهی که NT کمتر از 3 میلی متر داشته اند
🔸92% جنین های کاریوتایپ نرمال
🔸92.7% جنین های که کاریوتایپ نرمال پلی مرفیسم
🔸69.3% جنین های مبتلا به سندرم داون
🔸80.0% جنین های مبتلا سایر اختلالات کروموزومی پاتولوژیک
در این گروه قرار می گیرند.
4️⃣ بعبارتی قسمت اعظم جنین هایی که مشکل اختلالات آنوپلوئیدی دارند، میزان NT شان کمتر از 3 میلی متر می باشد،
5️⃣ بدلیل آنکه تعداد بیمارانی که در گروه NT کمتر از 3 میلی متر قرار می گیرند، تقریباً 9.6 برابر بیمارانی هستند که در گروه NT بیشتر از 3 میلی متر می باشد.
6️⃣بنابراین
🔸 یکی از هر 3.2 جنین با NT بالای 3.5 میلی متر
🔸 یکی از هر 6.9 جنین با NT بالای 3.0 میلی متر
🔸 یکی از هر 16.1جنین با NT کمتر از 3.0 میلی متر
🔻 یک اختلال کروموزومی پاتولوژیک (سندرم داون + other chromosomal abnormalities) دارند.
7️⃣ اگر آستانه بالا (کات آف) برای NT به جای عدد 3.5 میلی متر ، عدد 3 میلی متر انتخاب شود:
🔸 قدرت تشخیص سندرم داون 10%
🔸 قدرت تشخیص سایر اختلالات کروموزومی پاتولوژیک 3.8% بیشتر می شود،
🔸 اما تعداد ریفر برای آمنیوسنتز، از 4.8% به 9.4% افزایش پیدا می کند.
8️⃣ پیشنهاد خود نویسندگان آن است که کات آف 3.0 میلی متر ، با وجودیکه قدرت تشخیص بالاتری به ما می دهد ولی از آنجائیکه:
🔸باعث افزایش 4.6% موارد ریفر برای آمنیوسنتز می شود،
🔸و از طرف دیگر قسمت اعظم اختلالات کروموزومی پاتولوژیکی که در گروه بین 3.0 تا 3.4 میلی متر تشخیص داده می شود، با روش NIPT هم قابل تشخیص می باشد (یعنی قسمت اعظم آنها سندرم ادوارد، پاتو و اختلالات کروموزومی وابسته به کروموزوم های جنسی می باشد)،
🔸برای کاهش موارد ریفر آمنیوسنتز می توان ، کات 3.5 میلی متر را بعنوان یک کات آف برای ارجاع بیماران برای آمنیوسنتز انتخاب نمود و عدد بین 3 تا 3.4 میلی متر را کاندید NIPT نمود.
9️⃣ همانطور که از پست های مختلفی که در مورد این مقاله ، گذاشته شده است، می توانیم بگوئیم که با توجه به حجم نمونه، بسیاری از اندیکاسیون ها با توجه به شواهد ثبت شده در زنان ایرانی، بعنوان یک رفرنس قوی جهت استفاده در پروتکل کشوری برای غربالگری اختلالات آنوپلوئیدی می باشد.
🔸 یکی از هر 3.2 جنین با NT بالای 3.5 میلی متر
🔸 یکی از هر 6.9 جنین با NT بالای 3.0 میلی متر
🔸 یکی از هر 16.1جنین با NT کمتر از 3.0 میلی متر
🔻 یک اختلال کروموزومی پاتولوژیک (سندرم داون + other chromosomal abnormalities) دارند.
7️⃣ اگر آستانه بالا (کات آف) برای NT به جای عدد 3.5 میلی متر ، عدد 3 میلی متر انتخاب شود:
🔸 قدرت تشخیص سندرم داون 10%
🔸 قدرت تشخیص سایر اختلالات کروموزومی پاتولوژیک 3.8% بیشتر می شود،
🔸 اما تعداد ریفر برای آمنیوسنتز، از 4.8% به 9.4% افزایش پیدا می کند.
8️⃣ پیشنهاد خود نویسندگان آن است که کات آف 3.0 میلی متر ، با وجودیکه قدرت تشخیص بالاتری به ما می دهد ولی از آنجائیکه:
🔸باعث افزایش 4.6% موارد ریفر برای آمنیوسنتز می شود،
🔸و از طرف دیگر قسمت اعظم اختلالات کروموزومی پاتولوژیکی که در گروه بین 3.0 تا 3.4 میلی متر تشخیص داده می شود، با روش NIPT هم قابل تشخیص می باشد (یعنی قسمت اعظم آنها سندرم ادوارد، پاتو و اختلالات کروموزومی وابسته به کروموزوم های جنسی می باشد)،
🔸برای کاهش موارد ریفر آمنیوسنتز می توان ، کات 3.5 میلی متر را بعنوان یک کات آف برای ارجاع بیماران برای آمنیوسنتز انتخاب نمود و عدد بین 3 تا 3.4 میلی متر را کاندید NIPT نمود.
9️⃣ همانطور که از پست های مختلفی که در مورد این مقاله ، گذاشته شده است، می توانیم بگوئیم که با توجه به حجم نمونه، بسیاری از اندیکاسیون ها با توجه به شواهد ثبت شده در زنان ایرانی، بعنوان یک رفرنس قوی جهت استفاده در پروتکل کشوری برای غربالگری اختلالات آنوپلوئیدی می باشد.
تاریخ انتشار: 13:8:54 1400/07/16
سایر مطالب
لام هموسیتومتر: کاربردها و روش کار تست ستریماید (Cetrimide): اصول، روش، موارد استفاده و تفسیر نتایج آزمایش شکنندگی اسمزی (OFT) و اهمیت آن در هماتولوژی تفسیر آزمایش خون بالینی اثر Prozone و پدیده Postzone بالا رفتن آنزیم های کبدی و خطرات آن آزمایش HBsAgچیست؟ تفسیر نتایج نحوه ترسیم منحنی رشد باکتری در آزمایشگاه جداسازی و کشت قارچ ها انواع نشانگر pH در محیط کشت و تاثیر هریک بر انواع باکتریها همینولپیس نانا (کرم نواری کوتوله): پاتوژنز و تشخیص آزمایشگاهی پیامد تغییر سطح استروژن در مردان شاخص های (اندکس های) خونی مورد سنجش در آزمایش CBC کاهش بخارات سمی در آزمایشگاه و اصول نگهداری صحیح زبالههای شیمیایی راهنمای محیط کشت مورد استفاده در کشت سلول حیوانی